目次
インスリン治療の始め方と注意点|茂原市・長生村の医師が解説
- インスリン治療は痛い?
- 一度打ったら、一生に打ち続けるものですか?
- インスリン注射に頼るようになったら、もうおしまい…?
- インスリン注射をすると、低血糖になる?
インスリン療法については、上記のような疑問を抱いている方は少なくないと思います。
ひとつでも該当するようでしたらぜひ、下記をお読みください。きっと疑問が解決すると思います。
糖尿病治療には、大きく3つの柱があります。それが食事、運動、薬物治療です。
食事や運動だけでも改善しない状態を放置すると、糖尿病性腎症、網膜症、心筋梗塞など様々な合併症が出現するリスクが高まるため、早めにお薬での治療をすすめます。
特にヘモグロビンA1Cが9.0以上の場合は内服薬だけでは効果が乏しい場合もありますので、【インスリン治療】を早期から開始することが望ましいこともあります。
しかしながら【インスリン治療】に関しては誤解しやすい点が多いため、よくある上記のような誤解に対して回答したいと思います。
インスリン治療に対する4つの誤解
インスリン治療は痛いですか?
今のインスリン注射の針は目に見えないくらいとても細いのであまり痛みを感じません。
具体的にどのぐらい細いかといいますと、採血で使う注射針の3分の1から4分の1の太さです。
また、注射の痛みを感じにくくするため、お腹や太ももを使います。注射に必要なインスリン注入生は小さく簡単に持ち運ぶことができますので、外出先や旅行先でも便利です。つまりライフスタイルを大きく変えることなくインスリン注射を使える時代になりました。

一度打ったら一生打ち続けるものですか?
インスリンは一度打ったら二度と辞められないというものではありません。
むしろ初期のうちに導入して3~4ヶ月で辞められることが多いです。
その後は飲み薬に移行していきます。実際の患者さんで、初回の来院時血糖が300mg/dl以上あり、インスリンを始めた方も、数ヶ月で食事、運動療法で改善している方もいます。
「一度打ったら一生やめられないという誤解」が起きる背景として、おそらく10年以上前までは、確かにインスリン治療の対象者は、運動、食事療法をやっても改善が見込めない、さらに飲み薬でも改善が見込めない方を対象にしていたことが多く、その名残で、そういうイメージがあるのかもしれませんが、ここ数年で大きくインスリン治療のタイミング、目的が大きく変わりました。

インスリン注射に頼るようになったら、もうおしまい…?
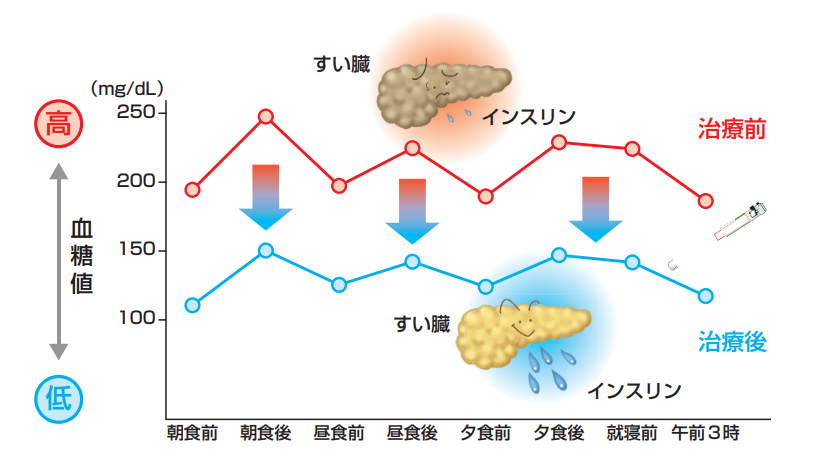
インスリン注射は早期導入・早期離脱が現代の治療のスタンダードです。早めに高血糖の状態から体を開放することでご自身の膵臓を休ませてあげることができます。人工透析などとは違い、インスリン注射がないと生きられないから打つのではなく、インスリンの分泌と血糖上昇のリズムを早期に整える意味合いで使います。
インスリン注射をすると、低血糖になる?
超即効型や時効型インスリンは適切な量を使用しているかぎり低血糖リスクは少なく、むしろスルホニルウレア剤という飲み薬の方が、注意が必要なことも多いです。「無自覚低血糖症が怖い…」とか、「車の運転をするから…」といった理由で治療に悩んでいる方は、当院までご相談ください。
インスリン療法とは?
インスリン治療は自分の膵臓の負担を軽くしてくれます。
インスリン療法は、インスリンを注射で体の中に補充することによって血糖をちょうど良い値にコントロールして、膵臓からのインスリンの分泌を回復させることを目指します。
すなわち、血糖値を調整するインスリンの分泌が低下している、または肝臓や筋肉などで働きが悪いために、血糖値の高い状況が持続する際に、必要なインスリンを注射で補う方法がインスリン療法になります。
そのためには、「インスリン治療に対する4つの誤解」で説明したとおり、的確なタイミングでインスリン療法を開始することがとても重要です。
そうやって高血糖を取り除くことで、膵臓のインスリンの分泌を回復させ、再び飲み薬だけの治療に戻すことが可能になります。
あとは、発症直後からしっかりと治療すると合併症を起こすリスクが少なくなることも研究でわかっています。
インスリンの基礎知識
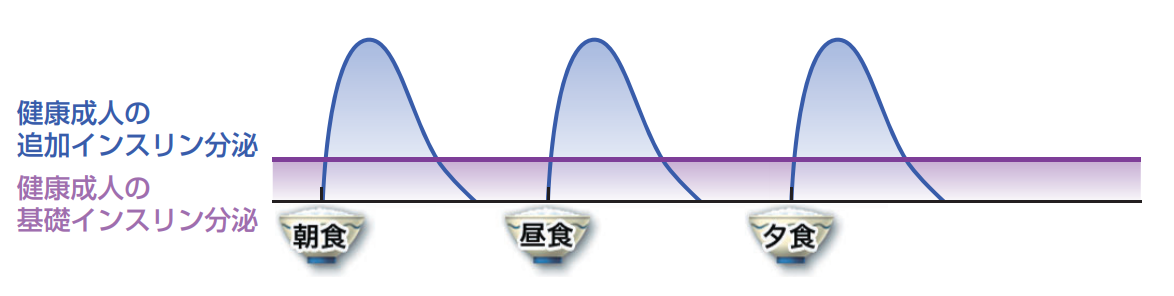
インスリンの基礎知識です。基本的に体の中では2つのインスリンが分泌されることで血糖値が調節されています。
2つとは、基礎インスリン分泌と、追加インスリン分泌になります。
基礎インスリン分泌
私たちの体内では、寝ている間も脳を始め、全身の筋肉や内臓でエネルギーが必要とされ、1時間あたり10グラムもブドウ糖を必要としています。そのブドウ糖は肝臓が放出しているのですが、この放出と、利用調節しているのが24時間ずっと分泌されている基礎インスリンになります。
追加インスリン分泌
食事で血糖値が上がると、瞬時に分泌されるのが追加インスリンになります。
炭水化物から緩やかにブドウ糖になり、吸収されたブドウ糖を全身臓器に利用してもらうために必要なインスリンです。1日あたり、300グラムから700グラムものブドウ糖を脳や筋肉などで活用させているのがインスリンです。
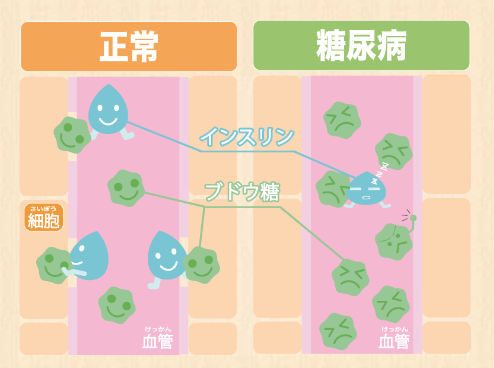
インスリンが正常に分泌されていれば、暴飲暴食しても血糖値を一定の濃度に調節されますが、糖尿病になって膵臓の機能が衰え、インスリンの分泌が足りなくなると、ブドウ糖と言うエネルギーを、脳や筋肉が活用できませんので、血液中のブドウ糖が行き場をしない、血管の中でさまようことで高血糖になってしまいます。
そこでインスリン療法によって本来のインスリン分泌パターンに近づけて必要量を補ってあげることで、血糖を正常にします。これがインスリン療法です。
インスリン製剤の種類
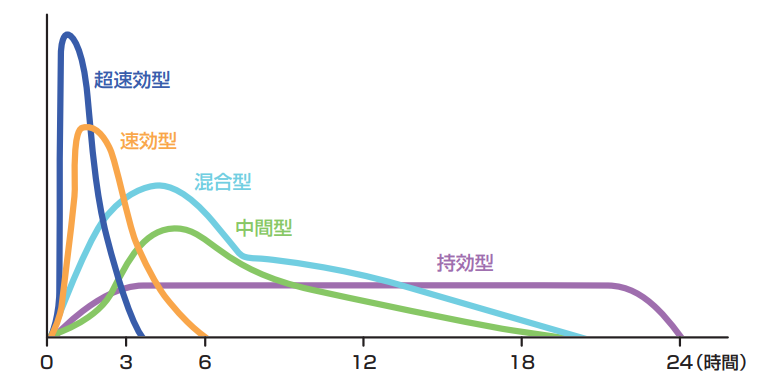
インスリン製剤は、注射後効果が現れるまでのタイミングと、持続時間によって、超速効型、速効型、中間型、混合型、配合溶解型、持効型の6つに分類されます。
注射の回数は1日1回のもの(持効型)もあれば、1日4回になるケースもあります。
1日1回の持効型インスリンは、低血糖のリスクも少なく、何より1日1回で良いので外来でも導入されるケースが多くなりました。患者さんも忘れることなく、継続できる方が多いようです。また飲み薬との相互作用も少ないのもメリットの一つです。
どの種類を使うかは、患者さんの状態や、合併症の有無、食事や運動習慣など、生活習慣を考え、患者さんと相談の上決定していきます。
インスリン1日1回=持効型インスリン
飲み薬を続けながら、1日1回持効型インスリンを注射する療法です。基礎インスリン分泌を、1日1回の持効型インスリンで補ってあげることで、追加インスリン分泌については飲み薬で対応し血糖値を正常の範囲にコントロールすることを目指します。
インスリン製剤を組み合わせる治療法

インスリン療法によって、仮に血糖値が下がったとしても、生活習慣や、運動が改善されないと、やはり血糖値が徐々に高くなり、合併症のリスクが上がってしまいます。飲み薬に加えて、1日1回の持効型インスリンでもなかなか血糖コントロールがよくならない場合は、2種類のインスリン製剤を組み合わせて治療する、強化インスリン療法が必要となる場合もあります。
強化インスリン療法
強化インスリン療法とは、基礎インスリン分泌と、追加インスリン分泌の両方を補ってあげる治療法になります。
まず基礎インスリン分泌を補うために、1日1回の持効型インスリンを注射します。
さらに食事による血糖値の過剰な上昇を抑えるために、食事の前に、追加インスリン分泌を補う超速効型インスリン製剤を注射します。
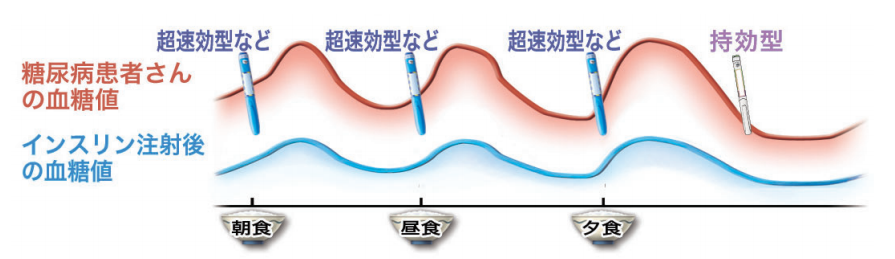
これら2種類のインスリン製剤によって本来持っている体の自然なインスリン分泌状態に近づけていきます。
他にも1日1回の持効型インスリンと、1日2回の混合型を合わせるなど、様々なパターンがありますが、これらは患者さんのライフスタイルや、状態に合わせて柔軟に当院では対応していきたいと考えています。





